DIAGNÓSTICO.-
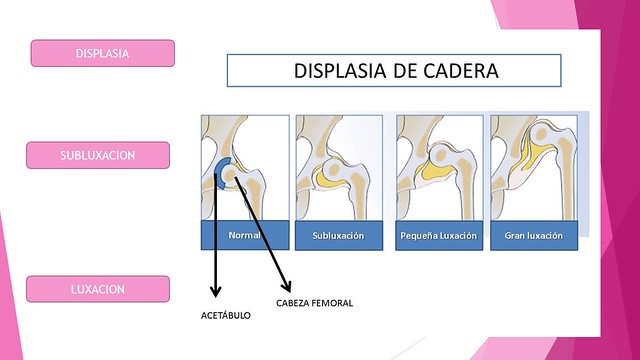
El éxito en el tratamiento de la displasia de cadera implica una reducción anatómica de la articulación y la restauración del crecimiento y el desarrollo normal del acetábulo.
El tratamiento en los primeros meses de vida es fácil y tiene muy buen pronóstico, lo que convierte al diagnóstico precoz en un elemento fundamental en el tratamiento de la DDC.
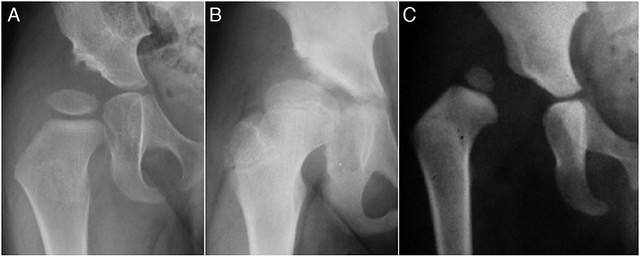
Figura 1 - Displasia acetabular (A), Subluxación de la cadera (B) y Luxación de la cadera (C)
Exploración de la cadera a TODOS los recién nacidos (sólo el 2% de los niños con displasia en el momento del nacimiento tienen la cadera luxada, el resto son inestables).
Es una exploración obligatoria al nacimiento, por ley, de todo recién nacido, pues el 50% de las artrosis de cadera del adulto tienen como antecedente una displasia de cadera. Si la displasia de cadera no ha sido diagnosticada a tiempo o ha pasado desapercibida, la evolución hacia la artrosis precoz es mayor.
Repetir la exploración a los 15 días.
A los recién nacidos con una exploración anormal (cadera inestable) a los que hay que sumar a aquellos con una exploración normal pero con factores de riesgo.
Una parte importante se habrán estabilizado pero si persiste la inestabilidad o hay dudas, se realiza una ecografía.
Es el método diagnóstico ideal ya que el núcleo de osificación de la cabeza femoral no se desarrolla hasta el 6º mes, por lo que no se podrá ver en la radiografía hasta ese momento (no podremos usar la radiografía antes e incluso deberemos esperar hasta el año de vida); hasta entonces sólo nos permite valorar signos indirectos. Comienza a ser útil a partir del año.
Según avanza la edad del niño, la reducción se dificulta y disminuye el potencial del acetábulo para recuperar su crecimiento, reduciendo por lo tanto, las probabilidades de éxito.
INESTABILIDAD DE CADERA EN LA ETAPA NEONATAL.-
Maniobras de Inestabilidad.
El diagnóstico precoz se basa en la demostración de una cadera inestable con las maniobras de Barlow y Ortolani.
Tratan de demostrar la inestabilidad de la cabeza femoral en el acetábulo; ambas se hacen con la cadera y la rodilla flexionadas.
Test de Barlow.
Es la maniobra diagnóstica más importante, dado que sólo está presente en las caderas que darán una luxación congénita o una subluxación congénita, demuestra la presencia de una cadera reducida pero luxable.
Este signo hay que buscarlo en la primera semana, ya que luego puede estar ausente, aparte de que en la segunda semana ya no se puede hacer la presa necesaria para realizar la maniobra. Existe un test de Barlow de salida y otro de entrada.
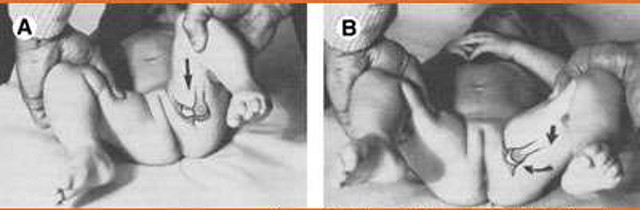
Se realiza como sigue: la mano del explorador abraza la pierna del recién nacido llevándola a una flexión a tope de la cadera y la rodilla, y colocando el dedo pulgar en el trocánter menor y el resto de los dedos al trocánter mayor o naves en esta posición, se abduce y con el pulgar se empuja hacia atrás como si se pretendiera sacar la cadera hacia atrás, apreciándose entonces una sensación audible de succión o chupeteo. Es el valor de salida. Si se accede a la presión que se hizo previamente con el pulgar y se presiona con el resto de los dedos, se repetirá el fenómeno, que en este caso se conoce como Barlow de entrada.
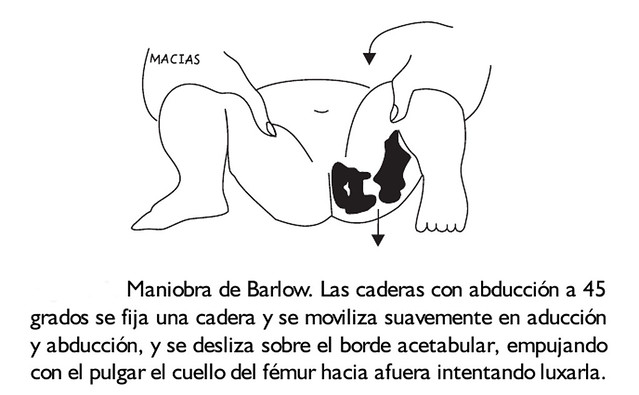
O más sencillo: se flexiona la cadera a 90 grados y se aduce (se aproxima hacia la línea media) mientras se ejerce una fuerza suave hacia fuera con el pulgar (desde la rodilla). Durante la aducción puede sentirse la luxación de la cadera (Signo de Barlow +).
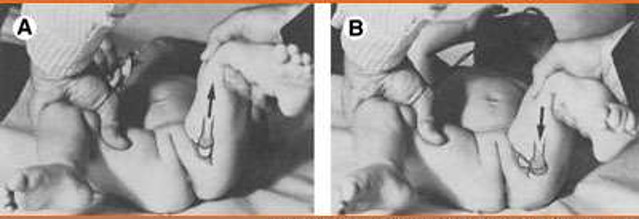
La maniobra de Ortolani.
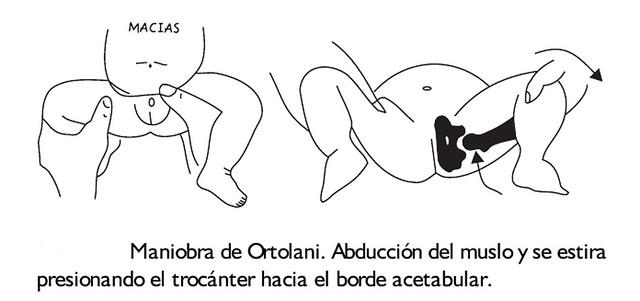
Con esta maniobra se pretende comprobar la reducción de una cadera previamente luxada.
Consistente con el paciente en decúbito supino, relajado, en flexionar las caderas y rodillas 90 grados, fijado el muslo con el dedo pulgar, mientras el segundo y tercer dedo fijan el relieve del trocánter. Luego se abduce el muslo y se estira, presionando el trocánter hacia adentro, hacia el borde acetabular. Si hay luxación y se reduce oiremos un "cloc" fuerte y notaremos el resalte del muslo que se alarga. La percepción de un chasquido, crepitación o clic es normal y no debe inducir a sospecha clínica de DEC.
El hallazgo aislado de un «clic» de cadera en un recién nacido no se considera patológico. Por todo ello, se recomienda remitir a la consulta de ortopedia infantil a todo paciente con una sospecha clínica o con factores de riesgo importantes (presentación podálica o antecedentes familiares).
Clínicamente, también puede observarse una dificultad en la abducción de las caderas. Hay que tener en cuenta, que aquellas caderas luxadas pero irreductibles (como, por ejemplo, las luxaciones teratológicas) no mostrarán una inestabilidad de la cadera en la exploración física, pero sí una dificultad en la abducción de la misma.
Tras el periodo neonatal las maniobras de Ortolani y Barlow ya no deben realizarse por su baja sensibilidad y a partir del primer mes están contraindicadas por su riesgo de producir necrosis aséptica de cabeza femoral.
En cada control del primer año de vida se debe realizar una exploración cuidadosa de las caderas (sobre todo mediante abducción forzada de muslos y observación de asimetrías) para detectar signos indirectos de luxación.
La validez de la exploración clínica es baja, sobre todo su especificidad, por lo que existen falsos positivos y ello obliga a ser muy cautos al informar a la familia.
El cribado clínico no es capaz de detectar la displasia en los primeros 3 meses de vida en el 70% de los casos.
Además, el 92% de los pacientes a los que se les ha implantado una prótesis de cadera como consecuencia de una displasia, no presentaron una inestabilidad de la cadera en la exploración neonatal. Por lo tanto, se puede concluir que el despistaje clínico neonatal no funciona adecuadamente o que existe una displasia de cadera de aparición tardía que no está presente, al menos clínicamente, en la etapa neonatal. Se ha propuesto la ecografía universal como medio para mejorar la detección neonatal y disminuir la incidencia de diagnóstico tardío que existe con el examen clínico. Sin embargo, ensayos clínicos aleatorizados han demostrado que la ecografía no disminuye la incidencia de diagnóstico tardío. El consenso actual es realizar una ecografía solamente en aquellos casos donde existan dudas con la exploración física o en los pacientes con factores de riesgo importantes.
EXPLORACIÓN FÍSICA TRAS LA ETAPA NEONATAL.-
La prevalencia de inestabilidad de la cadera a la exploración física disminuye tras la primera semana de vida como consecuencia del aumento del tono muscular.
Sin embargo a medida que el niño crece incrementa la incidencia de asimetría en la abducción de las caderas.
Si bien la exploración física de la DDC en la etapa neonatal se basa en la demostración de una cadera inestable con las maniobras de Barlow y Ortolani, la limitación de la abducción es el signo clínico más importante en los niños mayores de 2-3 meses de edad, sobre todo si es unilateral.
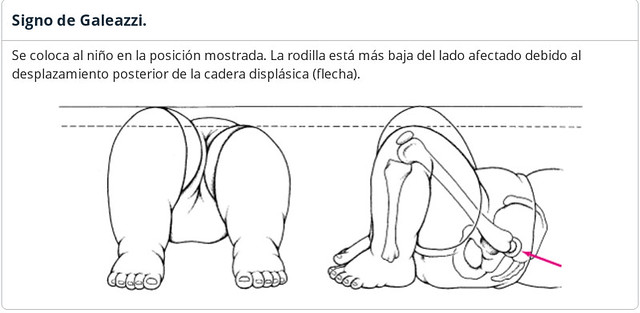
Signo de Galeazzi: Presente hasta los 11 meses de edad, es un acortamiento aparente de una extremidad con desigualdad del nivel de rodillas cuando se unen los pies del niño colocado en decúbito supino sobre la mesa de exploración, con las caderas y rodillas flexionadas. Las rodillas quedan a diferente altura y se observa una cadera más alta que la otra.
Indica desplazamiento proximal de la cabeza femoral, pero no está presente en una afectación bilateral.

La abdución forzada de los muslos: resultará imposible a más de 60º en caso de que exista luxación. Se aconseja explorar cada lado por separado.
Las asimetrías de pliegues o la desviación de la vulva en las niñas o la actitud asimétrica de los miembros (explorada en decúbito supino) o el acortamiento de un muslo (se exploran mejor en flexión).
La asimetría de los pliegues no es un signo muy fiable porque está presente en el 30% de los niños con caderas normales, y sin embargo, no esta presente en todos los niños con DDC.
Signo de Lloyd Roberts: A causa de la dismetría de la cadera el niño apoya el pie plano del lado luxado, mientras el lado contralateral flexiona la rodilla.
Prueba de Trendelenburg: Con el niño en bipedestación, al pedirle que se mantenga apoyado sobre el lado afectado usando un apoyo extra (ej. mano).
debe colocarse al mismo lado. Después debe elevar la pierna no afectada doblando la rodilla. Luego, provocando la inclinación de la pelvis, cuando normalmente se eleva la nalga del lado que no se apoya, si la pelvis cae por debajo de una línea horizontal o no se puede mantener estable por 30 segundos la prueba es positiva indicando insuficiencia de los abductores de la cadera. Se debe tomar con reserva el resultado cuando hay dolor, falta de cooperación del niño, mal equilibrio y en niños menores de cuatro años.
Si el diagnóstico es más tardío, cuando comienza la marcha:
Comienzo tardío de la marcha. A los dieciocho meses como mucho todos los niños deben andar o mejor caminar, si a esta edad todavía no lo ha hecho es un signo de sospecha.
La marcha. Mostrará las consecuencias que se derivan de tener un glúteo mediano acortado e incompetente, provocando una marcha de Trendelenburg y un Duchenne, o bien si el proceso es bilateral, tendrá un Trendelenburg bilateral y un Duchenne compensador también bilateral, que dará lugar a una espectacular marcha de marinero o de Oca o de funámbulo, pues además anda con los miembros superiores separados .
DIAGNÓSTICO POR LA IMAGEN.-
Los más utilizados con la Rx Simple y la ecografía.
ECOGRAFÍA.
La ecografía es útil en los primeros meses de vida.
Con esta técnica es posible visualizar la cabeza femoral cartilaginosa, caracterizar el acetábulo y evaluar la presencia de inestabilidad.
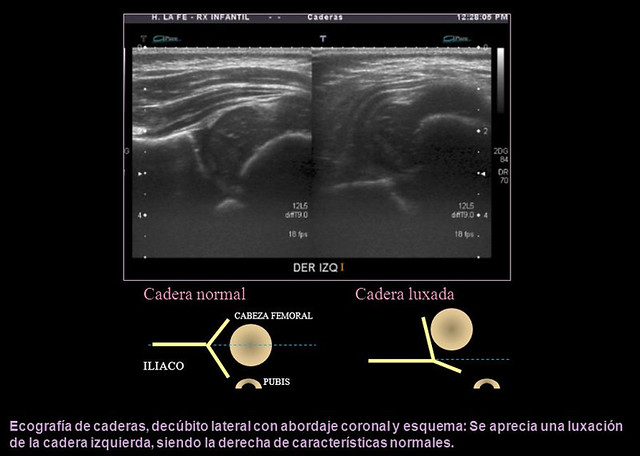
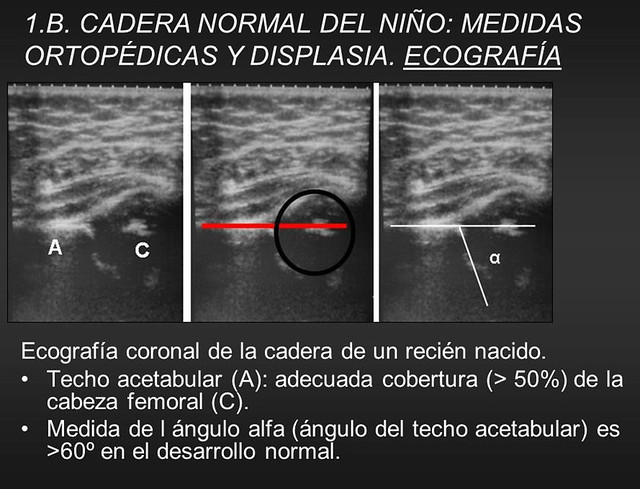
Graf, traumatólogo austriaco, describió un método de evaluación que se basa en la morfología de la cadera.
Su técnica consiste en un examen estático obtenido con el paciente en decúbito lateral, en una mesa especial dotada de un cojín que limita los movimientos de la cadera. Se examina la estructura acetabular, en un plano único, estándar, y se mide la oblicuidad del techo acetabular (ángulo acetabular).
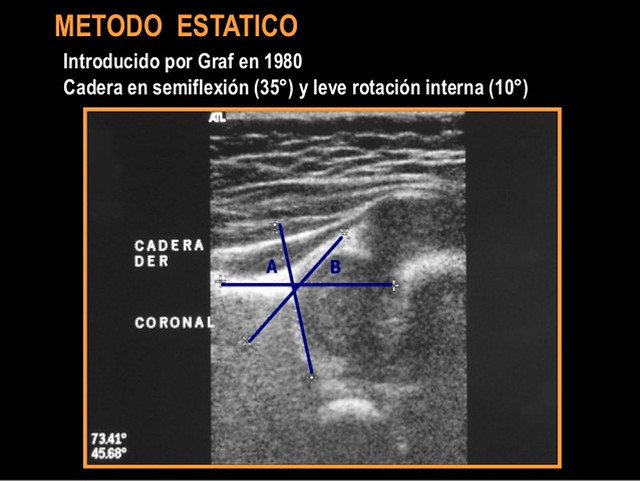
Se calculan 2 ángulos: el ángulo alfa, formado por el ilion y la línea que va desde el promontorio hasta el punto en el acetábulo sin sombra acústica y que corresponde al cartílago trirradiado; y el ángulo beta, formado por la línea que va desde el promontorio hasta la punta del labrum. Según los hallazgos, clasificaba a las caderas en 4 grupos:
-- Grupo I o cadera madura. Donde alfa es mayor de 60º y beta menor de 55º.
-- Grupo II u osificación retrasada. Existe un reborde acetabular aumentado debido al aumento del cartílago hialino, existiendo una posición concéntrica, presentando un ángulo alfa entre 44-60º y beta entre 55-77º; a su vez se puede subdividir en dos subgrupos, el grupo II-A, en el que existe una inmadurez fisiológica (hasta los tres meses de edad), y el grupo II-B, que es a partir de los tres meses de edad.
-- Grupo III. Donde existe un retraso importante de la osificación, presentando un ángulo alfa menor de 43º y beta mayor de 77º; también se divide en dos subgrupos, el grupo IIIA, en el que la cabeza se encuentra desplazada pero sin que existan anomalías estructurales, ya que existe un cartílago hialino normal con ecogeneicidad normal y el grupo IIIB, en el cual existen alteraciones estructurales por alteración del cartílago hialino, presentando una ecogeneicidad disminuida.
-- Grupo IV. Donde la cabeza está completamente luxada, siendo su ángulo alfa menor de 37º.
Pocos años después Theodore Harcke y sus colaboradores publicaron su experiencia con una nueva técnica de exploración. Reconocieron el gran potencial diagnóstico del método de Graff pero consideraron su técnica como compleja respecto a equipamiento y entrenamiento.
La nueva técnica que ellos propusieron corresponde a una exploración dinámica de la cadera, obteniendo dos planos standard de evaluación, uno coronal y otro transversal, sin y con maniobras dinámicas, equivalentes a las de Ortolani y Barlow.
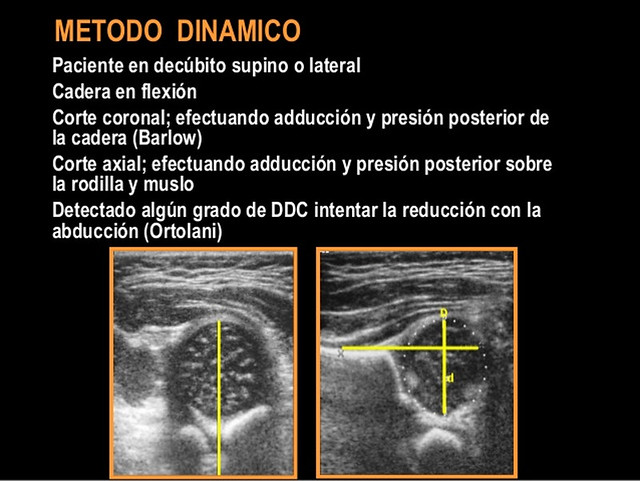
Harcke clasificó las caderas como estables, cuando no presentan cambios con las maniobras dinámicas; inestables, cuando existe una pequeña separación de la cabeza con respecto al acetábulo o cuando la cabeza se luxa lateralmente pero vuelve a su posición concéntrica durante el examen; y dislocada, cuando la cabeza está situada permanentemente lateral a la línea.
Se ha descrito que la valoración dinámica de la estabilidad de la cadera es la única técnica ecográfica que tiene una relación significativa con el resultado.
Sin embargo, la obtención de un plano estándar de imagen para caracterizar la articulación es compleja cuando no se considera en forma rigurosa la continuidad del plano con el fémur proximal, como sí hace la técnica de Graff, dada la naturaleza tridimensional del acetábulo; lo que disminuye la variabilidad inter e intra observador.
No está claro cuál es la historia natural de los hallazgos encontrados en la ecografía y si los pacientes con hallazgos patológicos deben ser tratados. Hay que tener en cuenta que el 96% de los casos con alteraciones en la ecografía realizada durante la primera semana de vida se resuelven espontáneamente en las primeras 6 semanas.
Por ese motivo, se recomienda realizar el cribado ecográfico entre la tercera y la sexta semana de vida.
En niños a riesgo por los factores predisponentes ya mencionados, un examen físico anormal y el ultrasonido normal antes del primer mes de vida es recomendable indicar una radiografía de la pelvis a los 3 meses de edad, de acuerdo a las siguientes pautas:
1. Neonatos con factores de riesgo para la displasia de cadera, pero con exploración física normal: se hará ecografía de cadera entre la segunda y tercera semana de vida.
2. Recién nacidos con o sin factores de riesgo y examen físico anormal: ecografía de cadera al nacer.
3. Niños recién nacidos sin factores de riesgo y con exploración física normal, tanto periodo neonatal como en los controles clínicos siguientes: Radiografías de pelvis a los tres meses.
4. Se indica una ecografía también cuando la radiografía de la pelvis es dudosa o es técnicamente deficiente en un niño con un examen físico normal.
RADIOGRAFÍA.-
Cuando el núcleo de osificación está presente aparece una sombra acústica que oscurece las estructuras mediales y dificulta la valoración ecográfica de la cadera.
La radiografía simple se considera la prueba de imagen de elección en la DDC por encima de los 4 meses de edad.
La epífisis femoral debe estar osificada en el 85% de los lactantes a la edad de 9 meses.
En el año 1968 el radiólogo chileno doctor Armando Doberti, reportó el hallazgo de un signo precoz en el diagnóstico de displasia de cadera utilizando radiografía simple. La cabeza femoral, aún en estado cartilaginoso, es responsable de la formación y ubicación de la foseta acetabular. También describió que el techo acetabular presenta mayor densidad sobre la foseta, por el impacto recibido por la cabeza femoral cartilaginosa, por lo que no sería necesario esperar la osificación de la cabeza femoral para determinar su localización.
La metodología para medir la cadera en etapa cartilaginosa desde el punto de vista radiográfico (Realizar estas valoraciones radiográficas en una cadera desde la etapa cartilaginosa, puede resultar de gran utilidad como complemento del método clínico y la ecografía), cuenta con tres pasos:
Determinar puntos de referencia en radiografía anteroposterior de la pelvis.
Evaluar la cadera a partir de parámetros radiográficos establecidos.
Agrupar las caderas en grupos diagnósticos a partir de la evaluación realizada.
Como el núcleo de osificación de la cabeza del fémur no aparece hasta el sexto mes, el primer paso es determinar unos siguientes puntos de referencia trazando una serie de líneas en la radiografía que nos aportaran unas medidas indirectas (aproximadas) con las que valorar la displasia, la alineación y la inestabilidad en la radiografía anteroposterior de la pelvis:
1) Borde externo del acetábulo,
2) Punto más alto del cartílago trirradiado, que coincide con el punto más inferior del hueso iliaco (fondo acetabular),
3) Límite superior de la imagen en lágrima de Koehler,
4) Límite inferior de la imagen en lágrima de Koller,
5) Centro geométrico de la cabeza del fémur,
6) Punto lateral de la metáfisis y
7) Punto medial de la metáfisis.
La evaluación de la cadera se realiza a través de los puntos de referencia ya descritos y siguiendo los parámetros radiográficos ya establecidos:
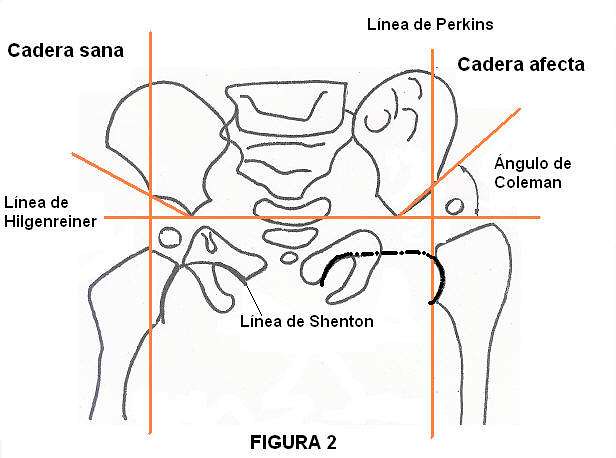
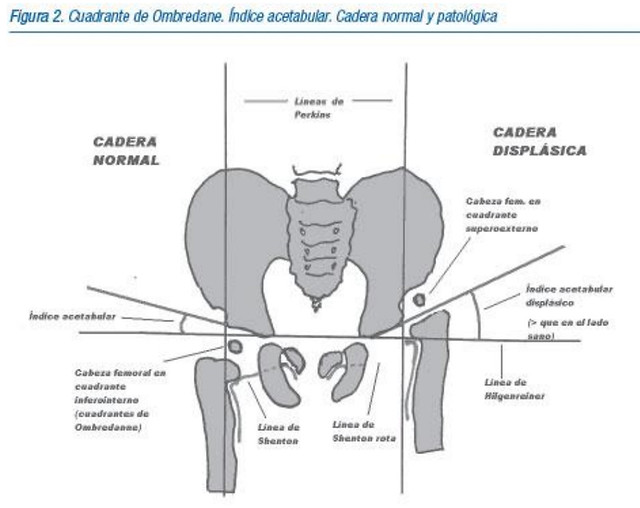
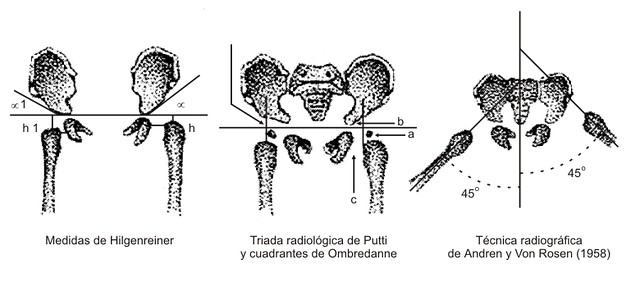
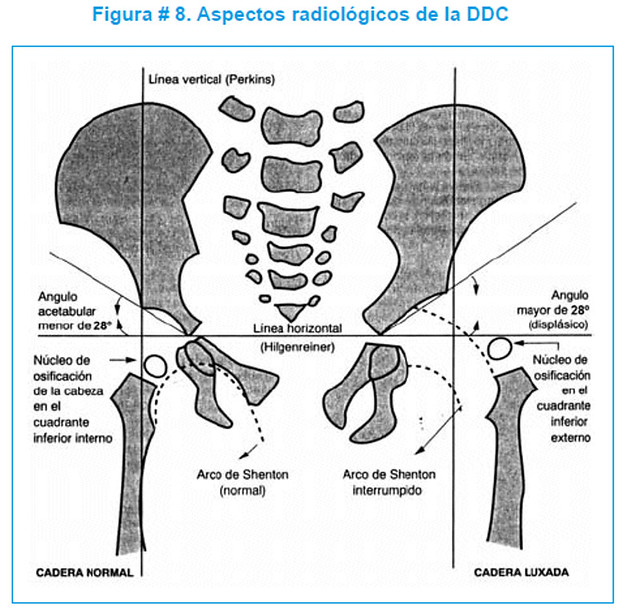
Línea de Hilgenreiner: es una línea dibujada horizontalmente a través de ambos cartílagos trirradiados del acetábulo.
Línea de Perkins: se dibuja perpendicular a la de Hilgenreiner a través del punto más lateral del acetábulo. Entre ambas líneas se dibujan 4 cuadrantes (Cuadrantes de Ombredanne o Putti). El núcleo de osificación de la cabeza del fémur debe quedar en el cuadrante inferointerno.
o Normal: infero-interno
o Subluxada: infero-externo
o Luxada: supero-externo
Línea de Shenton: es un arco continuo que se dibuja a lo largo del borde interno del cuello femoral y del borde superior del agujero obturador. Si el fémur está ascendido o rotado externamente, se romperá la continuidad de la línea. Debe existir continuidad entre los arcos de Shenton y Calve.
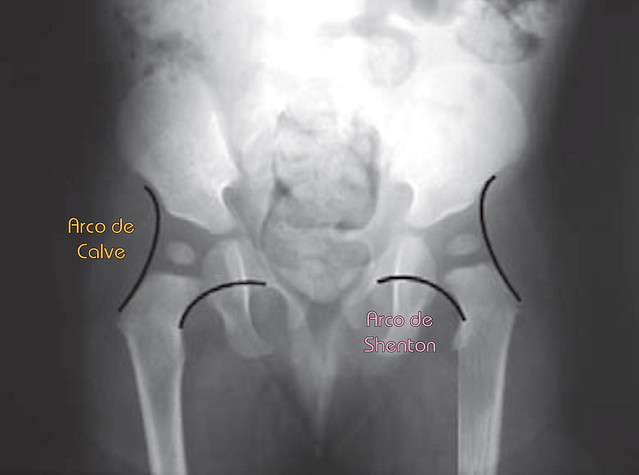
Índice acetabular: nos da la cobertura que tiene la cabeza femoral. Su valor normal de 25-27º. Si es mayor de 35º estaremos antes una displasia.
el índice acetabular, el ángulo acetabular de Sharp, el ángulo ACM y el grosor del suelo acetabular.
El índice acetabular y el ángulo acetabular de Sharp reflejan la inclinación del techo acetabular; mientras que el ángulo ACM es útil para valorar la profundidad acetabular. Estos ángulos ofrecen en el acetábulo displásico unos valores mayores a los valores normales correspondientes a cada edad, reflejando el aplanamiento del acetábulo. Existe además un aumento del grosor del suelo acetabular en la DDC.
El índice acetabular que mide la oblicuidad del techo acetabular es la medida más utilizada para valorar la morfología acetabular, aunque su valor puede alterarse por la posición de la pelvis. El índice acetabular presenta un rango de valores considerados como normales. En general, se considera como normal los siguientes límites superiores: 30º en niños menores de un año; 25º en niños con una edad comprendida entre el año y los 3 años de edad; y 20º desde los 3 años de edad. Algunos autores consideran patológico todo valor superior a 30º. Sin embargo, el intervalo de confianza de la variación intraobservador es de ± 6º; mientras que el intervalo de confianza de la variación interobservador es de ± 5,5º. Por ese motivo, se considera que la progresión del valor en una serie de radiografías tiene más importancia que el valor absoluto de una medición aislada.
El ángulo acetabular de Sharp también es útil para valorar la inclinación del techo acetabular. Se utiliza en pacientes de mayor edad, cuando el cartílago trirradiado esta osificándose y no puede calcularse el índice acetabular.
Existen otras medidas radiográficas que valoran la relación del fémur proximal y el acetábulo, como son la línea de Shenton, el ángulo centro-borde de Wiberg y la cobertura acetabular.
La línea de Shenton es el arco formado por el borde inferior del cuello femoral y el borde superior del agujero obturador cuando la cadera se encuentra anatómicamente reducida. La línea de Shenton es la medida más ampliamente utilizada para valorar la relación entre el fémur proximal y el acetábulo, sobre todo a partir de los 2 años de vida.
El ángulo centroborde de Wiberg refleja la cobertura de la cabeza femoral.
En el adulto, los valores superiores a 25º son considerados normales, mientras que los valores inferiores a 20º se consideran patológicos. Sin embargo, entre los 3 y los 17 años de edad se consideran patológicos los valores inferiores a 15º.
El ángulo centro-borde de Wiberg presenta una gran variabilidad durante los primeros 3 años de vida debido a la dificultad para localizar el centro de la cabeza femoral. En la subluxación de la cadera encontramos una línea de Shenton interrumpida y un ángulo centro-borde disminuido. Por el contrario, la línea de Shenton está íntegra en la displasia acetabular, aunque el ángulo centro-borde está igualmente disminuido. En la luxación de cadera, la línea de Shenton queda interrumpida al estar la cabeza femoral luxada posterosuperiormente; mientras que no es posible calcular el ángulo centro-borde.
Otro parámetro que nos permite evaluar el estudio radiológico es la presencia del signo de la Gota de Lágrima, originalmente descrito por Kohler en 1934. La lágrima de Köhler o en " U ": sombra radiográfica normal está constituida de la siguiente manera, la línea externa es formada por el borde en C del acetábulo, superficie cortical que comienza en la superficie semilunar proximal y se extiende al surco cotiloideo, la línea interna superficie cortical de la pelvis verdadera continuando en la misma línea de la línea arcuata. Ya en el año 1959 se habla de que su presencia es una constante normal, y que su alteración sugiere cambios patológicos en la articulación de la cadera.
La línea interna de la Gota de la Lágrima es siempre visible al nacimiento y su forma y localización no cambia significativamente durante el desarrollo normal. La línea externa llega a ser visible entre la edad de 6 y 12 meses. La línea lateral llega a ser progresivamente más cóncava, y la Gota de Lágrima llega a ser más angosta, en la medida en que la pared interna del acetábulo llega a ser más indentada por la cabeza femoral, teniendo la línea externa la apariencia de la cabeza femoral. A la edad de 8 años se pierde el potencial de remodelación del acetábulo, llegando en este momento si ha existido un desarrollo normal, a unirse la línea interna y externa de la Gota de Lágrima en el centro. En conclusión el desarrollo normal de la Gota de Lágrima requiere la presencia de un fulcro normal (acetábulo), un brazo de palanca normal (cabeza femoral y cuello) y una adecuada relación entre los dos con balance muscular y soporte de peso adecuados.
En las caderas normales a la edad de 18 meses todas tenían una configuración normal de la Gota de Lágrima; en contraste con las caderas luxadas en las cuales solo una de 47 tenía presente la gota de lágrima entes de la reducción.
Después de que una cadera ha sido reducida concéntricamente la aparición de en promedio de la Gota de Lágrima es de 6,75 meses (6 y 24 meses), con un desarrollo dentro de 32 meses luego de la reducción. En aquellas caderas inestables luego de la reducción inicial el tiempo de aparición de la Gota de Lágrima es de 12,75 meses, sin embargo la configuración no es la normal, con una forma en V o incompleta indicativo de inestabilidad y pobres resultados.
Reducción concéntrica de Fernández (primera y segunda bisectriz): Debe existir una relación no mayor de 3mm entre el centro geométrico de la cabeza y centro geométrico del acetábulo.
Signo de Bernardo Esteban Múgica: trazando unas líneas paralelas a la de Hilgenreiner, que pasen por el punto más alto de la metáfisis de cada lado, en una cadera normal sólo hay una, pues coinciden; en una malformación luxantes en esta línea se duplica (aparecen dos).
Test de Von Rosen: en una radiografía antero-posterior con las caderas en 45 ° de abducción y en rotación interna (en ambas caderas, en condiciones normales la línea que pasa por el eje de la diáfisis femoral, pasa por el centro del acetábulo, mientras que en una malformación luxante no sucede así
Tríada Radiológica de Putti:
a) Mayor oblicuidad del techo.
b) Retardo de la aparición del núcleo cefálico (normalmente aparece entre el 6to. y 8vo. mes de la vida extrauterina).
c) Separación del extremo femoral hacia afuera. Putti traza 2 rectas: La vertical debe tocar la parte más interna del muñón del fémur y cortar el techo cotiloideo por dentro de la mitad del mismo; la horizontal debe tocar el borde supe-rior del pubis y el extremo más alto del muñón del fémur.
A partir de la evaluación realizada, las caderas se ubican en los grupos diagnósticos correspondientes.
La clasificación radiológica descrita por Tönnis (1982,1987), nos permite clasificar la displasia evolutiva de la cadera en cuatro tipos, dependiendo de la posición del centro del núcleo de osificación femoral en la radiografía AP de cadera.
· Grado I: el centro de osificación es medial a la línea vertical que pasa por el borde superior del acetábulo (cadera normal).
· Grado II: este es lateral a la línea de Perkins, pero debajo del borde superior del acetábulo.
· Grado III: el centro de osificación está a nivel del borde acetabular.
· Grado IV: centro de osificación por encima del borde acetabular.
Otra clasificación, que nos permite evaluar la cadera con el estudio radiológico simple, es la de Dunn´s (1969, 1976) la cual clasifica la DDC en cuatro grados:
· Grado I: cadera inestable o subluxa por hiperlaxitud articular.
· Grado II: articulación subluxa, el labrum y el borde superior del acetábulo están deformados, desplazados o atróficos.
· Grado III: La cabeza femoral ha cruzado el labrum y borde acetabular.
· Grado IV: Luxación completa de la cadera.
La clasificación de Severin evalúa la displasia acetabular, la deformidad de la cabeza femoral y la subluxación en una radiografía de la cadera en la madurez esquelética. Esta clasificación tiene una buena correlación con el resultado a largo plazo radiológico, clínico y funcional de la cadera.
Clasificación de Severin de la displasia de cadera, en la que mide el ángulo centro borde o CE
I.- Cadera bien desarrollada con cabeza esférica y CE normal.
IA CE ≥ 20º (6-13 años)
CE ≥ 26º (14 años)
IB CE 15º-19º (6-13 años)
CE 20º-25º (14 años)
II.- Anormalidades en la forma de la cabeza femoral o el acetábulo, pero contención similar al grupo I.
III.- Cadera displásica. Acetábulo mal desarrollado. No hay subluxación.
CE < 15º ( 6-13 años)
CE < 20º ( ≥ 14 años)
IV.- Subluxación. Cabeza femoral desplazada en sentido superoexterno con arco de Shenton discontinuo
IVA: subluxación leve CE > 0
IVB: subluxación grave CE < 0
V.- Cabeza femoral articulada en un acetábulo secundario desarrollado en el margen acetabular.
VI.- Luxación.
TAC.-
Es un examen que expone a los niños a mayor radiación, por lo que debe usarse de manera complementaria; es útil para obtener una imagen que delinea mejor la anatomía de la cadera ante las siguientes circunstancias:
• Cuando ha fallado la reducción hecha inicialmente.
• Si la rigidez de la cadera impide ver una correcta reducción radiográfica.
• Para valorar y determinar anteversión o retroversión.
Se utiliza, sobre todo, para evaluar la relación de la cabeza femoral y el acetábulo, tras una reducción cerrada y aplicación de espica de yeso. También, se utiliza en la evaluación de la displasia residual de la cadera.
En el preoperatorio, la tomografía con reconstrucción tridimensional permite evaluar el tipo de deficiencia acetabular y el cubrimiento femoral, para elegir la osteotomía acetabular que logre restaurar la anatomía alterada.
En el postoperatorio, puede mostrar la corrección lograda y los cambios en la posición acetabular
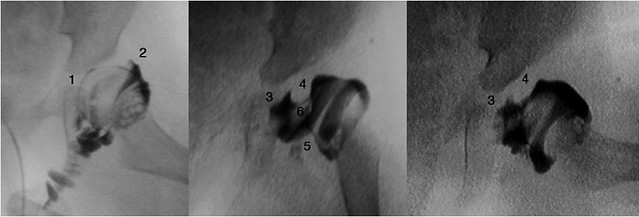
ARTROGRAFÍA.-
Proporciona información que no brinda ningún otro estudio, permitiendo ver los obstáculos que impiden la reducción cerrada y la inestabilidad persistente, como el síndrome de abducción limitada de la cadera o en caso de necrosis avascular.
La Artrografía tiene ciertas limitaciones. Se practica cuando está indicada la reducción cerrada o abierta y hay factores que dificultan la reducción, y cuando persiste la inestabilidad.
Permite determinar el contorno de la cabeza femoral y comprobar la reducción concéntrica de la misma, así como proporcionar información sobre la posición de la cápsula, los ligamentos, el labrum acetabular, etc., y gracias a ella se han podido identificar los obstáculos anatómicos para la reducción como son el aspecto anteromedial de la cápsula articular, el ligamento transverso acetabular, etc.
En la artrografía el limbo se observa como una estructura en forma de «V» en la parte superior de la articulación y en el caso de la DDC éste se encuentra invertido o aplanado entre el techo acetabular y la cabeza femoral, dificultando la reducción. En situación normal entre la parte superior del limbo y la cápsula articular existe un espacio que queda lleno de contraste, adaptando una forma triangular, el «signo de la espina», que en el caso de la DDC es menos evidente o incluso ausente
También sirve para diferenciar luxación de una subluxación congénita de cadera.
Con la artrografía en la subluxación se aprecia: El limbo que está evertido en espina de rosas. El perfil de la cabeza, y partes blandas, muestra unas imágenes densas que corresponden a los fondos de saco de inserción de la sinovial en el cuello femoral, y a que se ve el reloj de arena.
En la luxación congénita se puede ver: un acumuló de contraste en la parte inferior, mucho mayor de lo normal. El limbo se repliega formando un tope. Seré una imagen de negativa del ligamento redondo (que supone otro obstáculo). El tendón del psoas puede suponer otro obstáculo. Y el pulvinar del fondo que se ha hecho exuberante.
La RMN.-
La resonancia magnética de las caderas permite evaluar el tejido cartilaginoso y la morfología del acetábulo en diferentes planos.
Es útil cuando se desea evaluar la congruencia articular en pacientes menores de 8 años, como estudio preoperatorio de una luxación que va a ser intervenida, permitiendo obtener la máxima información con respecto a los cambios morfológicos que esta presenta.
Puede utilizarse en el postoperatorio inmediato de una reducción cerrada para verificar la reducción y descartar la presencia de necrosis avascular.